La Meningite è un’infezione derivante dall’infiammazione delle meningi, le membrane che ricoprono il midollo spinale e il cervello. Questa malattia può essere di natura virale, solitamente benigna, o batterica, la forma più pericolosa che necessita di un trattamento d’urgenza. In questo articolo capiremo cos’è esattamente la Meningite, quali sono le cause più comuni di infezione, i sintomi ma soprattutto cercheremo di comprendere l’importanza di un percorso riabilitativo precoce per favorire un pronto recupero del paziente.
Cos’è la Meningite?
Aracnoide, dura madre e pia madre sono le tre membrane che circondano e proteggono il sistema nervoso centrale da possibili attacchi di agenti patogeni.
Quando un batterio, un virus o un fungo arrivano a minacciare l’area protetta dalle membrane, la dura madre diventa più permeabile per favorire un maggiore afflusso di globuli bianchi ai quali è affidata la risposta immunitaria del nostro organismo di fronte a un’aggressione esterna.
Questa reazione scatena però una contro-reazione nel nostro organismo perché le membrane, per difenderci, si infiammano.
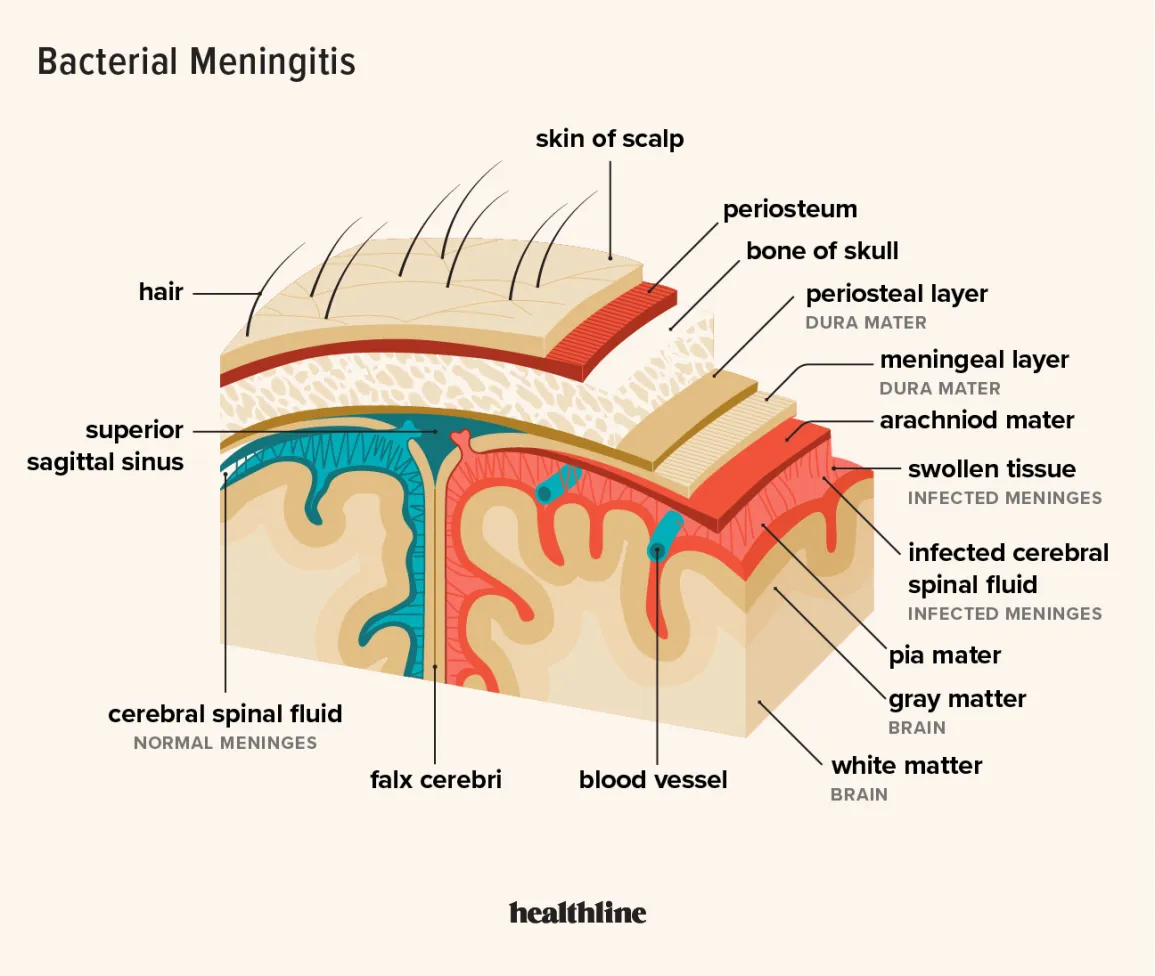
La pressione nel cranio aumenta e si registra la formazione di edemi. I tessuti non riescono a ricevere ossigeno e il rischio è quello di andare incontro a una serie di danni cerebrali anche irreversibili.
Meningite Virale e Batterica
La Meningite Virale di norma è la forma benigna, tanto è vero che in alcuni casi non viene nemmeno diagnosticata perché i suoi sintomi sono simili a quelli dell’influenza.
La Meningite di natura Batterica è senza dubbio la più pericolosa perché, in una piccola percentuale di casi, può trasformarsi in Meningite Fulminante e diventare quindi potenzialmente letale.
I batteri responsabili di questa patologia sono soprattutto il Neisseria meningitidis che provoca la Meningite Meningococcica, e lo Streptococcus pneumoniae (Meningite pneumococcica). Esistono anche altri batteri coinvolti nella Meningite come, ad esempio, l’Escherichia Coli, lo Streptococcus B., l’haemophilus influenzae nei neonati e il Listeria monocytogenes nei bambini. Una delle forme più rare è l’infezione causata dal Bacillo di Koch che provoca una Meningite Tubercolare.
Epidemiologia della Meningite
Il batterio più pericoloso è senza dubbio il Neisseria meningitidis. Allo stato attuale delle cose se ne conoscono ben 13 sierotipi ma, clinicamente, soltanto 5 sono ritenuti a rischio: A, B, C, Y, W135. I più aggressivi, nel nostro Paese, sono i ceppi C e B.
L’incidenza annuale in Italia è pari a 23 casi per milione di abitanti con una ventina di decessi causati, nella maggior parte dei casi, da una Meningite Batterica.
Questa patologia può presentarsi in qualsiasi fascia d’età ma sono soprattutto i bambini (0-4 anni), gli adolescenti e i giovani adulti i soggetti più colpiti dall’infezione.
In linea di massima, i soggetti a rischio sono:
- bambini sotto i due anni, adolescenti e giovani adulti fino a 24 anni
- anziani
- persone che vivono in comunità come asili nido, scuole o caserme
- persone con sistema immunitario indebolito o compromesso
- persone che sono state a contatto con una persona affetta da Meningite
- fumatori e persone esposte al fumo di sigaretta.
Quali sono le cause della Meningite?
Come abbiamo avuto modo di sottolineare, la Meningite può essere provocata da un fungo, da un batterio o da un virus ma anche da una serie di fattori come un tumore o una reazione avversa ad alcuni farmaci.
La Meningite Virale, chiamata anche Meningite Asettica, può essere causata da un enterovirus ma anche derivare dalla mononucleosi infettiva, dal morbillo o dalla rosolia. Questa infiammazione virale può essere causata anche dall’Herpes Simplex, la forma più grave di Meningite asettica e l’unica che prevede un trattamento farmacologico con un antivirale specifico.
Nelle forme virali rientra anche la cosiddetta Malattia di Armstrong dovuta al virus della parotite o agli adenovirus. Per la maggior parte degli individui, l’evoluzione è benigna e non prevede nessun trattamento. L’incubazione della malattia dura da una a tre settimane.
La Meningite Meningococcica è causata dal Neisseria meningitidis che si trasmette inalando goccioline di saliva che vengono proiettate nell’aria dal naso e dalla gola di una persona infetta. Il contagio richiede quindi uno stretto contatto con un portatore. Il suo periodo di incubazione dura dai 2 ai 10 giorni, con una media di 4 giorni.
La Meningite Pneumococcica, causata dallo Streptococcus pneumoniae, colpisce soprattutto la popolazione over 60. La modalità di contaminazione è simile a quella della Meningite meningococcica ma il batterio, a differenza di questa, può essere trasmesso attraverso il contatto diretto con oggetti contaminati dalle secrezioni respiratorie di un malato. La pneumococcica può comparire dopo un trauma cranico o un intervento otorinolaringoiatrico. È più comune in inverno e in primavera e colpisce in particolare i bambini e gli anziani.
La Meningite Fungina, un’infiammazione più rara delle altre ma altrettanto grave, può essere provocata da miceti che attaccano gli individui che presentano un sistema immunitario fortemente compromesso. I funghi principali responsabili dell’infezione sono il Cryptococcus neoformans e la Candida in pazienti immunocompromessi o neonati.
Quali sono i sintomi della Meningite?
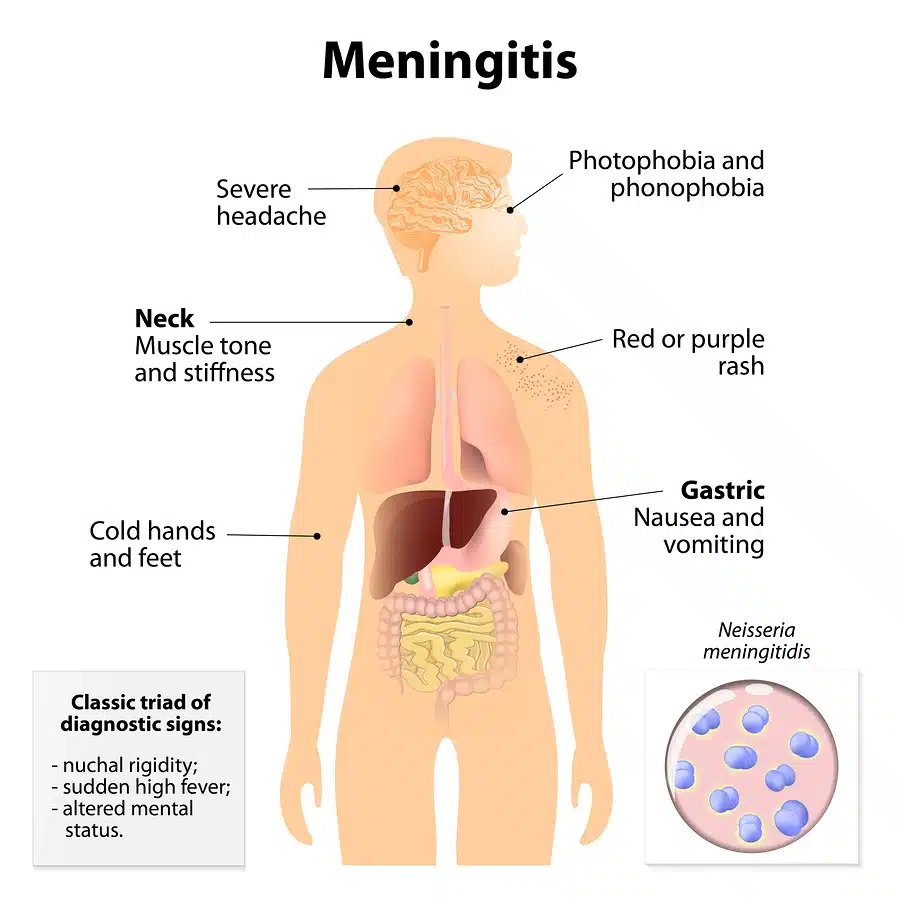
Il sintomo più comune della Meningite è senza dubbio la febbre associata a brividi e spesso a un mal di testa fortissimo. La persona affetta da questa infiammazione può presentare nausea, vomito e una forte intolleranza alla luce e ai rumori.
Master in Posturologia
Imparerai tutti i Test per Svolgere una Completa Analisi della Postura. Svolgeremo, inoltre, tutte le tecniche di Rieducazione Funzionale della Posturale e attraverso la Terapia Manuale.
Il collo diventa rigido e la parte posteriore della nuca è dolente al tatto e al movimento. In alcuni casi possono sopraggiungere una grande stanchezza e una serie di dolori muscolari che si intensificano con il passare del tempo. Esistono inoltre due sintomi che devono far sospettare immediatamente un’infezione: la limitazione dell’elevazione degli arti inferiori (segno di Kernig) e la flessione involontaria degli arti inferiori a seguito di una flessione forzata del collo (segno di Brudzinski).
Particolare attenzione va posta anche a una serie di stimoli neurologici molto importanti come, ad esempio, la sonnolenza, la confusione mentale fino ad arrivare alle convulsioni e ai segni evidenti di un danno localizzato al sistema nervoso centrale.
Nelle forme più gravi la Meningite può causare anche delle macchie necrotiche blu e rosse che non sbiadiscono alla pressione e che tendono a diffondersi gradualmente in tutto il corpo.
Sintomi della Meningite Infantile
La Meningite nei neonati e nei bambini piccoli non è facilmente riconoscibile. È consigliabile avvertire il servizio medico e portare il piccolo al pronto soccorso se presenta un comportamento insolito, un pianto incessante, una sonnolenza anomala, si rifiuta di mangiare, se sembra abbattuto e privo di forze e soprattutto se presenta delle macchie emorragiche di colore blu o rosso che non scompaiono durante la pressione.
La Meningite è Contagiosa?
Come abbiamo visto, la vita comunitaria e gli spazi ristretti favoriscono il contagio.
Nella maggior parte dei casi, la trasmissione dell’infezione avviene attraverso il contatto diretto con la saliva, con l’espettorato, con le feci e il muco nasale. La Meningite può essere contratta anche toccando un oggetto maneggiato da una persona infetta prima di strofinarsi il naso, la bocca o gli occhi. È il caso, ad esempio, dei neonati e dei bambini piccoli che mettono in bocca i giocattoli o condividono le posate.
Come si Diagnostica la Meningite?
Il quadro sintomatologico della Meningite impone ovviamente il ricovero. Dopo l’esame anamnestico, si eseguono una serie di analisi allo scopo di confermare o meno la diagnosi iniziale di Meningite e per comprendere se ci si trova di fronte a un’infiammazione batterica o virale.
Il primo esame, quindi, consiste in una puntura lombare necessaria per prelevare il liquido cerebro-spinale. Il campione ottenuto può essere chiaro e quindi indicare un’origine virale oppure torbido, una caratteristica che lascia presupporre la presenza di un batterio.
A seconda dei casi, possono rivelarsi utili anche gli esami del sangue con emocolture, valutazione biologica della patologia e, in seconda battuta, un elettroencefalogramma o una risonanza magnetica del cervello, soprattutto se compaiono complicanze o sintomi indicativi di danno cerebrale.
Terapia della Meningite
La terapia della Meningite dipende ovviamente dall’agente patogeno che ha scatenato l’infiammazione. Spesso, soprattutto se sono presenti le macchie emorragiche, si interviene prima ancora di avere i risultati dell’esame biologico del liquido cerebro-spinale. La velocità nel somministrare le prime cure è fondamentale: gli antibiotici sono efficaci nell’arrestare la malattia e nel ridurre il tasso di mortalità.
L’intervento, quindi, deve essere il più possibile tempestivo sia per salvare la vita del paziente che per evitare che la patologia provochi danni irreversibili come, ad esempio, la sordità, problemi visivi o danni neurologici permanenti.
Il trattamento d’elezione è rappresentato dagli antibiotici che devono essere somministrati per via endovenosa, soprattutto in caso di Meningite Meningococcica. In alcuni casi, se i medici lo ritengono opportuno, possono essere somministrati alcuni corticosteroidi per prevenire la perdita dell’udito.
La Meningite virale, se non è causata dall’herpes simplex, può essere curata con antipiretici e analgesici.
Ricordiamo che, in caso di Meningite meningococcica, anche i familiari del paziente e tutte le persone che sono state più o meno stretto contatto con lui nei 10 giorni precedenti il ricovero, devono sottoporsi a terapia antibiotica preventiva.
Complicazioni della Meningite
La Meningite, soprattutto se batterica, è una patologia che può avere delle conseguenze estremamente gravi, soprattutto se la diagnosi e le cure non sono tempestive.

Le complicazioni più frequenti sono i danni all’udito, l’epilessia, la perdita parziale o totale della vista, la sordità, le paralisi motorie ma anche deficit o ritardi mentali. In alcuni casi a essere danneggiati sono anche i reni e le ghiandole surrenali.
La Meningite fulminante può determinare anche l’amputazione degli arti o la sepsi, ovvero un’infezione generalizzata del sangue.
Il Recupero della Mobilità dopo la Meningite
Le lesioni provocate dalla Meningite possono comportare la comparsa di un deficit del controllo volontario: il corpo del paziente o una parte di esso non rispondono più alle sollecitazioni.
Una terapia di recupero post Meningite è fondamentale per favorire un percorso riabilitativo positivo. Tale percorso dovrebbe prevedere l’azione congiunta del neurologo e del fisioterapista. Sarà proprio questo specialista a valutare gli effetti fisici della Meningite per capire il percorso riabilitativo più indicato per le condizioni del paziente.
Una Terapia Posturale e Fisica iniziata in maniera tempestiva può favorire sicuramente un pronto recupero anche nel caso in cui il paziente presenti difficoltà di deambulazione. L’obiettivo dell’intero percorso, che potrà essere composto da tecniche tradizionali, robotizzate e virtuali, sarà quello di attenuare le carenze e le difficoltà fisiche e promuovere il ritorno all’autonomia sia nei gesti semplici che in quelli complessi legati alle necessità della vita quotidiana.
L’ideale sarebbe intervenire già durante la degenza con una serie di accorgimenti che possono sostenere e favorire il recupero del paziente. L’allungamento dei muscoli per rilassare il corpo, gli esercizi effettuati con l’ausilio di bande di resistenza o di oggetti da stringere e rilasciare con le mani, possono aiutare a recuperare progressivamente le forze.
La relazione tra Meningite e Postura
Una delle complicazioni più frequenti della Meningite batterica riguarda senza dubbio la Postura anomala a carico del collo e di altre aree, un disturbo che può essere causato dalla rigidità della nuca, dai disturbi visivi ma anche dalle alterazioni neurologiche causate dall’infezione.
In tutti questi casi può verificarsi una distribuzione atipica del carico non solo sul cranio ma anche in altre aree come il ginocchio, le spalle e la colonna vertebrale. La conseguenza è facilmente intuibile: il paziente, oltre a muoversi male, sente via via intensificarsi alcuni sintomi tipici del post Meningite come debolezza muscolare, mal di testa, stanchezza, mancanza di equilibrio e coordinazione.
La rieducazione Posturale, da valutare ovviamente in base al caso specifico, può comprendere una serie di esercizi di rafforzamento utili per migliorare la funzione muscolare come alzarsi e sedersi, lo stretching delle aree doloranti, esercizi di equilibrio come, ad esempio, stare in piedi con gli occhi chiusi o su una gamba sola ed esercizi di coordinazione.
In conclusione, la Meningite è una malattia che può compromettere seriamente il benessere del paziente. La diagnosi tempestiva e un percorso di riabilitazione motoria e di Rieducazione Posturale possono favorire non solo un pronto recupero in termini di autonomia e deambulazione ma anche il miglioramento della qualità della vita, un aspetto fondamentale dopo una malattia grave come la Meningite.

